放射肿瘤学由于高科技的发展已取得了许多理论上和技术上的突破,本文简要介绍了放射生物科学,生物等效剂量超分割以及三维调强立体定向放射等技术的进展。
1 放射生物学进展
1.1 放射生物学的进展以线性——平方模式(Linear-Quadratic model)来解释放射生物学中的反应,以α/β系数来预测放射治疗剂量时间疗效关系,为放射生物学开辟了较为广阔的天地。近年来深入研究了细胞周期,即增殖期(G1-S-G2-M)和静止期(G0)的关系,为此提出了4个R即是修复(Repair),再氧化(Reoxygenation)和再分布(Redistribution)和再增殖(Regeneration)作为指导放射生物中克服乏氧等问题的研究要点,放射生物学推进到目的明确,针对性强的有效研究中去。近年来在研究细胞修复和增殖中又进一步了解到细胞凋亡(Apoptosis)和细胞分裂(Mitosis)的关系后,提出了凋亡指数(AI)与分裂指数(MI)(Apoptosisindex/Mitosisindex)比来予测放射敏感性和预后,指导调发自发性凋亡和平衡各种细胞的抗放、耐药(即Resistant RT和Resistant Chemotherapy),并由此估计复发,研究增敏,开发出超分割、加速超分割治疗等新技术,从而取得了科研及临床的许多新结果,加深了理论深度,开拓出新的领域,推动了放射治疗学的进展。
1.2 DNA和染色体研究
为了测定肿瘤细胞本身辐射损伤,染色体中DNA链中的断裂(单链断裂SSB和双链断裂DS,其断裂的准确位置,以及在这个过程中,肿瘤细胞如何进行修复,也观察到错误修复,以及无修复等对细胞的子代产生的决定作用。目前临床用对DNA调节机制的多种原理表达进行测试,可以分清哪些是有意义的表达,哪些是灵敏的表达,建立对临床治疗,预后评估的方法学和化验项目,指导放射生物学,放射物理学,临床放射肿瘤学的发展,使更有目的性,针对性和实用性。放射生物学从细胞水平已进入到大分子水平,从纯实验室过渡到临床初步应用阶段。
2 放射物理技术的进展
2.1 立体定向治疗的实现
基于电子计算机精度提高,双螺旋CT及高清晰度MRI出现,因此立体定向治疗应运而生,目前使用的γ-刀,从某种意义来说是一个立体定向放射手术过程(Sterol Radiation Surgery,SRS),它通过聚焦,等中心照准,于单次短时间或多次较长时间给予肿瘤超常规致死量治疗,达到摧毁瘤区细胞的目的,γ刀利用约30~200个钴源,在等中心条件下,从立体不同方向位置,在短距离内对细小肿瘤(或良性肿瘤,先天畸形等病灶,一般约1~2cmΦ)进行一次或多次照射,给予总剂量超过肿瘤及正常组织耐受量,用准确聚焦的办法使多个60Co源的剂量集中在靶区,分射束聚焦使周围正常组织受量仍在可能的耐受量中,由于采用电脑、CT,以及准确的立体设计定位,因而射野边界锐利可达±2mm以下,确保了非瘤区正常组织安全。应用于脑部的良性小肿瘤和先天性畸形效果尤佳,应用于脑干等生命禁区也取得了效果。但目前许多单位滥用,不严格控制适应症,因此造成了许多后遗症和并发症,使γ-刀的应用与初始设计原意偏离了轨道。
此外,采用X-刀(加速器)其应用电脑进行定位,聚焦等技术与γ-刀原理相近,它除应用在头部肿瘤(如γ-刀)外,还应用在胸、腹盆等区域,应用范围比γ-刀广,应用效率较γ-刀要好。但立体照射(γ,X刀)技术应用中还存在许多问题,如放射生物学中的远期并发症,肿瘤的局部控制问题,远处转移仍未得到解决,因此想单利用一种机器是不能完全解决放射治疗的所有问题的。
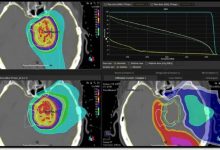
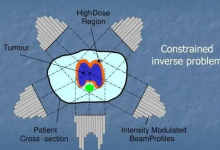
2.2 三维适形放疗技术
(3-Dimension Conformal Radiation Therapy即3-D CRT),其理论和物理技术基础与γ-刀等大同小异。但近年来特别强调的由平面二维定位,过渡到立体三维定位,与其相适应的光栅(遮光器)能够随射野改变而适形变化,达到准确适应肿瘤形状,使高剂量区分布形状在三维方向上与病变靶区完全一致,适形和三维是一个问题的两个方面,没有三维定位则适形也无从实现,没有多叶光栅(multiple leaves collimator),以及其随体位、肿瘤空间形态改变的适形照射也是一句空话。近年来开发出了立体定向X-刀电子计算机芯片设计程序突破了芯片对多叶光栏同步控制的适形变化部分,使3DCRT步入了实用阶段,它可以通过常规分割,超分割,加速超分割,以及低速分割(Hypofraction)等治疗方式来完成目前一般的常规放疗机(加速器,钴60机,γ-刀等)所不能完成的任务。无论其精确度、疗效,并发症均优于常规治疗机,国外一些人士称它为21世纪的常规放疗机。它使射野(单个、多个、运动、固定)形状与病变靶区的投影保持一致,多叶光栅对射野内诸点的输出剂量率按要求不断进行调整。
2.3调强适形放疗(Intensity Modulation Radiation Therapy-IMRT)
这种技术目前仍未应用于临床,但国内外同行评价这种技术为21世纪放射治疗技术的主流。三维适形治疗(3-DCRT)所采用的同步可控多叶光栅,三维适形定位这种技术在IMRT中已成为基础技术。但其不同之处在于采用:
(1)逆向算法设计(Inversereckon Planning)这是IMRT除三维适形之外,为更精确起见所插入的必要步骤,它不仅正面方向的精确剂量计算,而且从逆方向算法来进行验证和审核,使用的高能X线,电子束、质子束等放射源,其射野绕人体用连续或固定集束,在旋转照射方向上达到更精确边界,因而它可以提高强度,达到适应肿瘤形状高输出剂量,三维数字图象重建(3DRR-3Dimension Reckon-Picture Reconstruction)功能,使三维图象中靶区等重要器官与图象吻合,剂量分布合适与否一目了然。
(2)有冠状、矢状、横断面的图象及剂量分布,还要能给出任意斜切面的图形及剂量分布,并随时可以显示给治疗人员,设计人员以及医生,它使视野方向的观视(BEV Beam-field Equation Vision)和医生反方向的观视(REV-Reaction Equation Vision)都成一致。
(3)模拟选择——在安排和设计射野时必须具有模拟类似常规模拟定位机射野的选择功能,包括准直器种类,(独立式、对称式)和多叶准直器即多叶光栅(LMC-Multiple leaves collimator),大小,放置射野档块和楔形滤过板等。
(4)治疗方案确定后,将各项条件输入CT模拟治疗(CT-Simulator),CT的模拟机应能接受上述条件。
(5)验证,择优方案选择后将信息转至治疗机电脑按上述条件运转,将各种附加条件如机架,准直器,床移动范围,射野大小,多叶光栅叶片运动及调整机匹配,这样整个过程就完成了。所谓调强适形放射技术就是从固定视野上的物理条件出发,把其准确性调至最高,将平面二维准确调至三维更准确方向,在三维补偿照准方面调至最精确,给到最大足量。从诊断、设计实施和多种补偿手段,各种运动射束的调强,使射野边界锐利,界限明确,达到最高限度的准确定位,最高准确剂量达到靶区,高准确度执行预定计划,从而可以超过SRT及SRS的准确治疗方式,又可克服SRT及SRS的明显缺陷。目前在美国已有部分样机试用。它应该是代表明天放射治疗机的方向。也是3-DCRT的发展。
3 临床实用放疗技术进展
3.1 生物等效剂量(BED-Biological Equralent Dose)
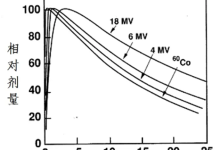
为了使肿瘤中心物理剂量与其他点的剂量差异(即剂量不均质性);以及物理剂量与生物效应之差异(也称为生物效应差异),这双重差异的结果能最后表达出来,在放射生物学上对这种双重差异效应统一,称之为生物等剂量(BED),过去临床医生仅凭经验及临床效果来猜测,它要达到肿瘤区的根治剂量,又要起到对周围正常组织的保护作用,为了使BED应用于临床实际,以往L-Q模式α/β比能够大致表达这种内容。在低剂量区起始段为细胞杀灭与剂量成线性关系(e-ad)为单靶区域α击中;随着剂量增加存活曲线向下弯曲,此时细胞存活和剂量成平方关系(e-βd2),通过线性(α/β值约为10Gy)。利用这个理论及实验室结果,使治疗中生物等效剂量更接近临床治疗中的实际情况,以往在治疗中应用的常规分割(每周五次,每天一次,每次剂量约2Gy)这个矢量对肿瘤的控制,它的生物等效剂量比较好,但不理想。因此为了接近肿瘤实际情况故又提出了肿瘤可控机率TCP(Tumor Contral Probability)和不可控机率NTCP(Non Tumor Control Probability),以TCP/NTCP数值来衡量BED和肿瘤治疗机率。
3.2 超分割(HF,Hyperfraction),加速超分割,(AF,Acceleated Hyperfraction)和低分割(Hypofraction)技术在临床上的应用
以往我们常用常规分割——即每周五天,休息两天,每天一次,每次剂量约2Gy,这已用了几十年的方法称为常规分割(Convention fraction),其原理在于五天放射,两天休息,每周共五次是较为合适的治疗,它使肿瘤受损达到较高程度,但又使靶区内的正常细胞有可能得到部分修复,利用正常细胞与肿瘤细胞“受量耐受性差”作为治疗根据,但这种常规分割(CF),24小时重复一次,不论剂量调强到3Gy/次也好或更高,但有一定限度,连续4Gy/日高量则正常组织修复乏力,从临床动物试验结果看到,肿瘤细胞经过照射之后约4小时即已开始进行修复,因此每天一次照射至第二天再开始的受打击的肿瘤细胞,它通过4R(修复,再氧化,再分布和增殖)已经达到了一定水平的恢复。如果在其修复周期3~24小时之间,再给予一定的辐射打击,则可以加重其损伤程度和减少修复百分比,使致死性损伤更多,双链断裂(DS更多,使阻于G1期的细胞减少。基于此近十几年来在国内外开展了超分割(HF)治疗,其基本条件为每天照射两次,每次间隔4~6小时每次剂量在1.1~1.4Gy之间,其余条件为:总剂量、每周五天均与CF无差别。经过十几年来试验和临床观察已看到了局部控制,复发率,生存率比CF有显著意义提高,其近期副作用比常规分割明显大,长期损伤和迟发反应明显后遗症和常规分割无显著性差别。这些结果国内外经过双盲随机,单盲随机,非随机回顾性对比均取得同一临床结果,动物实际结果也得到确认 加速超分割(AF,Accelerated Hyperfracton)其原理和基本出发点和规定与分割相同,但在每天放疗次数,每次剂量方面则有区别。它每天至少3次以上(偶有应用4次的报道),每次间隔3~4小时,3次剂量总和达3Gy以上(一般在4.5Gy以下),自80年代至开展AF以来其近期疗效和远期疗效均优于CF。其近期、远期并发症与HF相同,近期反应略大于HF。但无论超分割、加速超分割也好,都是建立在肿瘤细胞和正常细胞组织间的放射生物学特点差异基础上的,放射治疗剂量的提高,局部控制的好坏完全离不开这些基本条件,因此这种方法仍存有一定限度。在美国Anderson医院和一部分地区试用所谓:辅助野超分割治疗,(Hyperfraction Boost field),其方法为全程采用每天两次治疗中首次使用较大剂量,间隔4~6小时后加入辅助小野,抛开该大野中之淋巴预防区,其效果在于增加对原发灶打击,对淋巴区照射则限于常规分割剂量,增加原发灶的损伤。几年来试验结果,其优点明显,原发灶控制与HF和AF很接近,但近期反应较轻,很受临床欢迎。
3.3 传统的治疗
术前放疗仍在应用,过去多提倡术前给予常规治疗根治量的1/2~2/3后手术,由于术中粘连多,故有些试验降低术前放疗量为全量照射的1/3,如食管癌术前放疗由过去的GT30~40Gy降至30Gy以下再手术,日本学者的观察未发现其远地转移增多,但术后并发症少,生存率略有提高,因例数太少,无随机,故说服力不大。应用超分割及加速分割作术前放疗已有尝试,但术后并发症多,与其近期副作用多是一致,故目前为术前作CF比做HF或AF多。
4 放疗其他新技术进展
对放射治疗的技术学和方法学研究以及基础理论研究,其中对于乏氧细胞和射线粒子的放射原理,放射生物学研究提供了一些基础,例如快中子对乏氧细胞的作用,高LEF射线的Bragg峰的优越物理生物作用的利用,重粒子的使用,都对放射治疗技术有很大吸引力,目前仍在不断地发展中,质子加速器是开重粒子治疗的先河,目前已有质子加速器应用于临床上。高LET射线物理防护,远期放射生物效应,后遗症等也不可忽视。精确定位,精确设计,精确治疗的统一应用是肿瘤放射治疗技术的必然发展趋势,也是从事放射治疗工作的追求目标,21世纪给放射新技术既提出了机遇也提出了挑战,让我们面对这种形势努力创造条件,提高档次和水平,追赶世界先进潮流,达到更高水平。